disease
病気から探す
高血圧とは
高血圧とは、正常と比べて血圧の高い状態が慢性的に続いている病態のことです。繰り返し測定しても上の血圧(収縮期血圧)140mmHg以上、または下の血圧(拡張期血圧)90mmHg以上となる場合を指します。
高血圧は「生活習慣病」のひとつであり、日本人の罹患者数が最も多い生活習慣病です。
高血圧になっても自覚症状は現れないので放置されやすいのですが、高血圧状態が続くと血管に負担がかかるため「動脈硬化」を引き起こします。さらに、動脈硬化の進行によって脳梗塞(のうこうそく)や心筋梗塞(しんきんこうそく)・狭心症(きょうしんしょう)・腎臓病といった合併症の発症リスクが高まります。
このように危険な合併症の発症を予防するためには、高血圧の早期発見・早期治療開始が重要です。
当院では日本循環器学会認定「循環器専門医」である医師が、丁寧な問診や検査から適切な診断に繋げ、病気の早期発見に努めております。無症状であっても、健康診断・人間ドックで高血圧を指摘された方、ご自身の血圧が気になり始めた方、ご家族が高血圧で心配がある方は、お気軽に当院までご相談ください。
高血圧になりやすい人
以下に挙げる生活習慣・持病などについて、該当する項目が多いほど高血圧になりやすい傾向がありますので注意が必要です。
- 濃い味付け(しょっぱいもの)が好き
- ご飯を食べる時間が不規則
- 野菜・果物などはあまり食べない
- 炒め物・揚げ物・脂身など、油っぽい食べ物が好き
- 運動をあまりしない
- お酒をたくさん飲む
- タバコを吸う
- 日頃からストレスを感じることが多い/ストレスが溜まりやすい
- 睡眠不足
- 家族に高血圧の人がいる
- 血糖値が高い(と言われたことがある)
- 腎臓または内分泌系の持病がある
- 睡眠時無呼吸症候群(いびきをかく、日中の眠気、夜中に目が覚めるなど)
- 肥満である(BMI25以上)
高血圧の基礎知識
厚生労働省によると、高血圧の患者数は推定約1,500万人(2020年)*1です。男女別では男性で29.9%、女性で24.9%となっており、今や20歳以上の国民のおよそ2人に1人は高血圧です。*2
*1(参考)患者調査 令和2年患者調査 確定数 全国編 報告書 報告書第36表 総患者数,性・年齢階級(5歳)×傷病分類別|厚生労働省
https://www.e-stat.go.jp/dbview?sid=0004002480
*2(参考)令和元年国民健康・栄養調査報告|厚生労働省
https://www.mhlw.go.jp/content/000711007.pdf
*3(参考)令和元年国民健康・栄養調査.第55表 高血圧症有病者の状況 – 高血圧症有病者の状況、年齢階級別、人数、割合 – 総数・男性・女性、20歳以上|厚生労働省
https://www.e-stat.go.jp/dbview?sid=0003224458
血圧とは
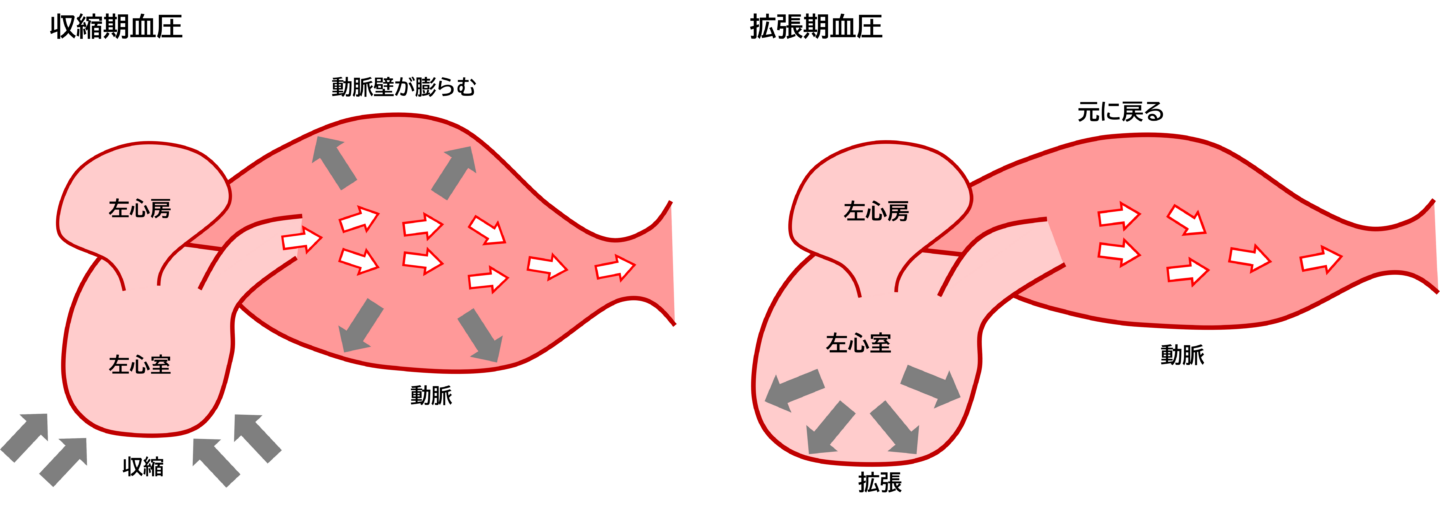
血圧とは、心臓から送り出された血液によって血管(動脈)の内壁にかかる圧力のことです。心臓の収縮・拡張によって、血圧は上がったり下がったりしています。
- 心臓の収縮で最高に達したときの値「最高血圧・収縮期血圧」=上の血圧
- 心臓の拡張で最低に達したときの値「最低血圧・拡張期血圧」=下の血圧
血圧が高い状態が続く病態のことを「高血圧」と呼びます。
変動する血圧
血圧はいつも同じではなく、健康な人でも一日の中で変動しています。一般的に、朝起きた時に大きく上がり、昼頃にピークを迎え、夕方から少しずつ低下して、寝ているときは低い状態で安定しています。ほかに、運動や食事・入浴・トイレなどの日常動作、喫煙・ストレスによっても血圧は上がります。また、季節変動もあり、春~夏は低め、秋~冬は高めとなる傾向があります。
高血圧の定義・診断基準
たまたま測ったときに高い数値だったとしても「高血圧」とは言えません。高血圧とは、繰り返して測っても正常と比べて血圧が高い状態のことです。
高血圧の定義
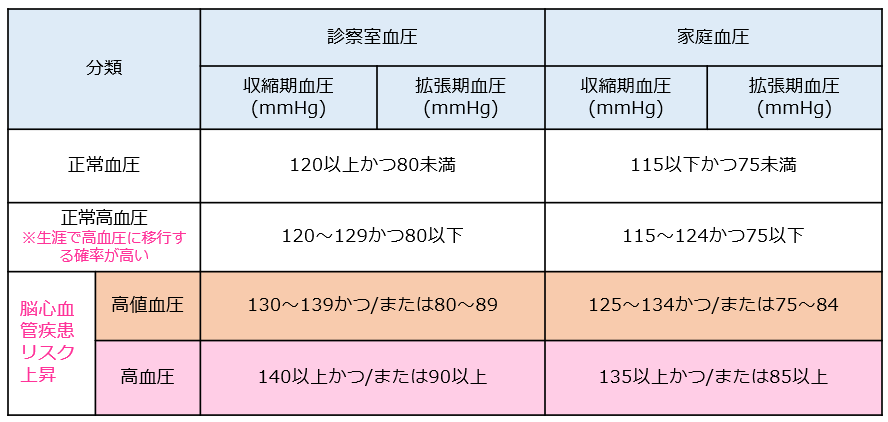
日本高血圧学会の診断基準では、病院での測定値(診察室血圧)120/80mmHg未満、自宅での測定値(家庭血圧)115/75mmHg未満を正常血圧として、高血圧を以下のように定義しています。
※診察室血圧と家庭血圧に差があった場合には、家庭血圧による診断を優先します。
病院での測定値(診察室血圧)
何度か測定して、最高血圧が140mmHg以上、または最低血圧が90mmHg以上
自宅での測定値(家庭血圧)
5~7日間測定した平均値で、最高血圧が135mmHg以上、または最低血圧が85mmHg以上
(表)血圧の基準
ただし、高血圧と判定されなくても、正常高値血圧以上(診察室血圧120/80mmHg以上または家庭血圧115/75mmHg以上)の場合には、脳心血管疾患の発症リスクや将来的な高血圧への移行確率が高まるという調査結果が国内外で報告されているため、生活習慣に注意するようにしましょう。
*2(参考)高血圧治療ガイドライン2019 P.18|日本高血圧学会
https://www.jpnsh.jp/data/jsh2019/JSH2019_hp.pdf
家庭血圧とは?
家庭血圧は、ご自宅でのリラックスした環境の中で測定した血圧となるので、「普段の血圧」を一番反映しているものと考えられています。特に日本では、家庭での血圧測定が普及しているため、家庭血圧での高血圧診断が一般化しています。
また、家庭血圧と診察室血圧が異なるという方がいらっしゃるかもしれません。タイプによって、治療の可否が異なります。
家庭血圧では正常値でも、病院で測ると緊張して血圧が高くなる「白衣高血圧」タイプ
家庭血圧を測定して、多くの時間帯で正常血圧ならば、診察時のみの血圧が高くても、すぐに治療する必要はありません。しかし、将来的に治療の必要となる高血圧に発展する可能性が高いので、定期的に血圧を測っておきましょう。
診察室血圧が正常値内なのに、診察室以外の特定の条件下で血圧が高くなってしまう「仮面高血圧」タイプ
白衣高血圧とは逆のタイプで、喫煙者、精神的ストレスが多い方、身体活動が多い方、たくさんお酒を飲む方に多い傾向です。診察時以外の多くの時間帯で血管に高い圧力がかかり続けるので、動脈硬化リスクが高いことから、治療が必要なタイプの高血圧となります。
なお、仮面高血圧のうち、血圧が上昇している時間帯によって、さらに細かく分類されます。
早朝高血圧
起床後1時間以内の家庭血圧の平均値が上135mmHgまたは下85mmHg以上の場合です。このタイプでは、脳心血管病リスクが高いとされます。寒い朝は特に血圧が上がりやすいため、要注意です。
昼間高血圧
診察室血圧・家庭血圧が正常値なのに、昼間のABPM*3平均値が135/85mmHg以上の場合です。職場や家庭で精神的・身体的ストレスがある方、肥満の方、高血圧家族歴がある方に多くみられます。
*3ABPM:24時間自由行動下血圧測定のこと。一日の血圧変動を観察できるので、降圧剤の効果測定や診察室血圧・家庭血圧では分からない仮面高血圧などの血圧情報を調べることが可能です。
夜間高血圧
夜間のABPMや家庭血圧の平均値が120/70mmHg以上の場合です。脳心血管病の発症リスクが大きく、認知・身体機能の低下と関連性があるとされます。
家庭血圧の測り方
測定のタイミング
毎日2回、起床時と就寝前の決まった時間に測定します。1回目は、起床後1時間以内で排尿後かつ朝食前に測定してください。(降圧剤を服用している方は服薬前に測定します)2回目は就寝前に測定してください。
正しい測定姿勢
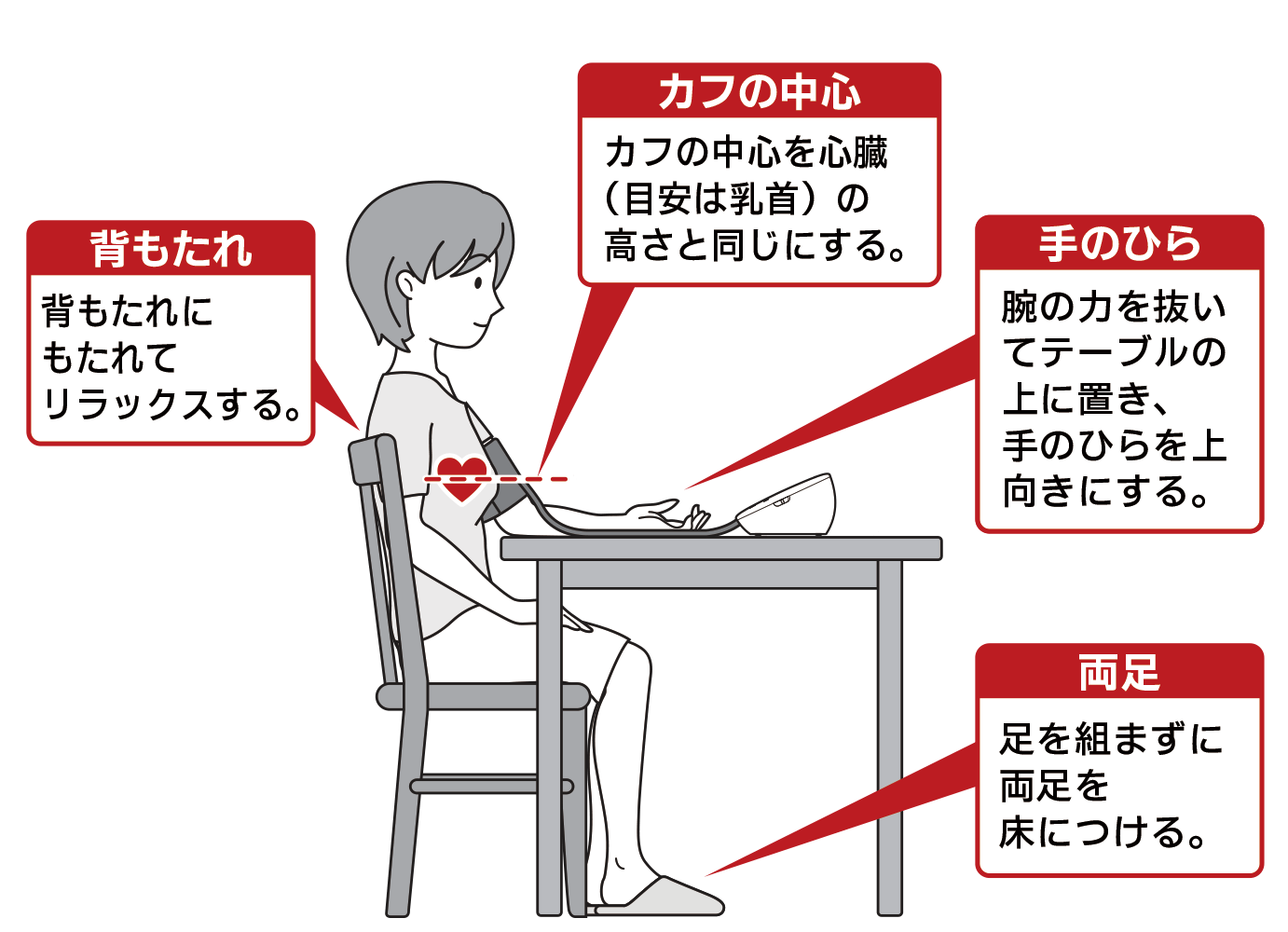
1~2分安静にし、リラックスした状態で測定します。
高血圧の症状
高血圧は知らない間に発症して、いつの間にか進行している病気のため「サイレントキラー(沈黙の殺人者)」とも呼ばれます。高血圧によって引き起こされる「危険な合併症」に注意しましょう。
高血圧の症状
高血圧となっても、基本的には「無症状」です。自覚症状として現れにくい反面、水面下では少しずつ血管の動脈硬化の促進、腎臓の働きの低下が起こっています。
また、かなり血圧が高くなると、頭痛・めまい・肩こりなどの症状が現れることがありますが、こうした症状は必ずしも「高血圧が原因」とは言い切れないため、普段と違う症状に気づいたら早めに医師に相談しましょう。
高血圧が怖い理由
高血圧になると、血管内を流れる血液の圧力が高くなります。常に血管に高い圧力がかかっている状態となるため、次第に血管(動脈)の内側が傷つき、硬く脆くなっていく「動脈硬化」を起こします。
動脈硬化が進行すると、血管の内壁がプラーク(コレステロールでできたコブ)によって狭くなり、血液の流れが悪くなるため、以下のような臓器に障害を引き起こします。
心臓
心臓に栄養を送る冠動脈(かんどうみゃく)が障害を受けると、狭心症・心筋梗塞・心不全といった心疾患を引き起こす要因になります。
脳
脳の血管で動脈硬化が進行すると、脳出血・脳梗塞などの脳血管障害(脳卒中)が起こりやすくなります。また、脳卒中が原因となって「血管性認知症」を引き起こすことがあります。
当院の認知症(もの忘れ外来)はこちら
腎臓
動脈硬化の進行で血流が低下すると、腎臓機能も低下するので、余分な塩分・水分を排出できず、腎硬化症や腎不全を引き起こすことがあります。体液量が増加した結果、心臓の負担が増えるので、血圧も上がるという悪循環に陥ります。
血管
動脈硬化の進行から、突然死の原因となる「大動脈瘤(だいどうみゃくりゅう)」、足の血管が詰まる「下肢閉塞性動脈硬化症」などを引き起こすことがあります。
他にも早朝の頭痛・夜間の頻尿・呼吸困難・めまい・ふらつき、足の冷えを感じる、といった症状は、高血圧による合併症のサインかもしれません。今までと違う症状を感じたら、お早めに医師にご相談ください。
心臓への負担が疑われる場合は、心臓の大きさや動き、弁の状態、血液の流れなどを超音波で確認できる「心エコー検査」が、原因の評価に役立ちます。以下のページでは、心エコー検査で分かることや検査の流れを分かりやすく解説しています。
高血圧の種類と原因
高血圧には、大きく分けて2種類あります。
- 本態性高血圧
原因のはっきりしない高血圧で、日本人の高血圧患者さんの約85%~90%を占めます。 - 二次性高血圧
高血圧に繋がる何らかの原因のある高血圧です。日本人の高血圧患者さんのうち、10~15%を占めます。原因を取り除けば、血圧は下がります。
本態性高血圧症の原因
高血圧を引き起こす要因には「遺伝的要因」と「環境的要因」があります。個人によって発症要因は異なりますが、遺伝的要因と環境的要因が相互作用することにより発症するとされます。
遺伝的要因
生まれ持った体質のことです。両親、兄弟・姉妹が高血圧なら、必ず高血圧になるという訳ではありませんが、「血圧の上がりやすい体質である」と考えられます。
環境的要因
過剰な塩分摂取
日本人の高血圧の最大要因なのが「塩分の摂りすぎ」です。
加齢
加齢に伴い、少しずつ血管壁の弾力性は失われ、硬くなっていきます。
家族性要因
家族性要因が約60%あると報告されています*4。これは「濃い味付けを好む」「偏食・過食による肥満が多い」「運動不足」など、家族で同じような生活習慣をしていることが関係していると考えられます。
*4(参考)一般向け高血圧治療ガイドライン2019解説冊子|日本高血圧学会ほか
https://www.jpnsh.jp/data/jsh2019_gen.pdf
肥満
しょっぱかったり味の濃かったりする食事は、食べ過ぎ・飲み過ぎを誘発しやすく、肥満の原因となります。若年・中年男性では、肥満から高血圧になるケースが増えています。脂肪が肝臓にも蓄積してくると、血糖値を低下させるインスリンが効きにくくなることに加え、その際に生じる神経信号が血圧上昇に関わっていると、近年判明しています*5。また、肥満の方はそうでない方に比べて、高血圧リスクが約2倍高いとする報告があります*6。
また、肥満は睡眠時無呼吸症候群を引き起こします。睡眠時無呼吸症候群では、無呼吸状態から呼吸が再開するとき、身体は寝ている状態でも脳は起きた状態になります(覚醒反応)。同時に、睡眠が一時中断状態になり、交感神経が亢進することで血圧が上昇します。
本来、寝ている間は副交感神経が優位ですが、無呼吸・呼吸再開のパターンを繰り返すために交感神経が活性化され、血圧が上昇します。
▶睡眠時のいびきや無呼吸でお悩みなら、当院のいびき・無呼吸外来へ
*5(参考)(「肥満になると血圧が上がるメカニズムを解明」東北大学プレスリリース2011年
http://www.tohoku.ac.jp/japanese/2011/08/press20110809-01.html
*6(参考)肥満症診療ガイドライン2016
https://www.jstage.jst.go.jp/article/naika/107/2/107_262/_pdf/-char/ja
ストレス(心理的要因)
ストレスを感じ続けると、交感神経が必要以上に活発になり、末梢の血管を収縮させ、血流が減少します。その結果、心拍数が増加するため、血圧が上昇します。
喫煙・過度な飲酒・睡眠不足・疲労など不規則な生活習慣
タバコに含まれるニコチンやアルコールには、血管収縮作用があるため、血圧が上がります。ヘビースモーカーの方は、高血圧リスクがより高まります。睡眠不足や疲労が続くと、自律神経が乱れて血圧が上昇することがあります。
▶禁煙が続かない、たばこをやめようとお考えなら当院の禁煙外来へ
二次性高血圧の原因
二次性高血圧では、高血圧に繋がる原因がはっきりしています。
ホルモン分泌異常や腎臓疾患などの病気
腎血管性高血圧、腎動脈狭窄、原発性アルドステロン症、褐色細胞腫などの病気が原因となって、高血圧を引き起こしています。病気の治療をすることによって、高血圧の改善が期待できます。
薬剤の副作用
非ステロイド性消炎鎮痛剤(NSAIDs)・漢方薬の甘草に含まれる成分グリチルリチン・ステロイド・交感神経刺激薬には血圧上昇を引き起こしたり、一部の降圧剤の効果を弱めたりする効果があります。
高血圧の検査
当院では、日本高血圧学会の高血圧治療ガイドラインに準拠した検査を行っています。血圧測定以外にも、高血圧による臓器の影響、合併症ならびに原因となる病気の有無を調べることがあります。健康診断などの結果表などがあれば持参していただくと、とても診療の助けになります。
①問診
高血圧を指摘された時期、持病、家族歴、自覚症状など健康状態についてお伺いします。また、食事・運動・睡眠・ストレス状況などの生活習慣についても詳しくお伺いします。
② 血圧測定
診察室血圧を測定します。
病院で測ると血圧が高くなってしまう「白衣高血圧」であるかどうかを確認するため、自宅でも血圧測定を行っていただくことがあります。
※白衣高血圧と診断された場合には、今すぐ治療する必要はありません。
当院では、薬物治療に反応しなかったり二次性高血圧が疑われたりする場合など、必要に応じて、以下のような追加検査を行います。
- 血圧脈波(ABI)検査
心臓が血流を送り出すことに伴って発生する波形を調べて、血管(動脈)の硬さと詰まり具合を確認します。 - 24時間自由行動下血圧測定検査
日常生活の中での一日の血圧の変化を調べます。血圧は、環境、行動、ストレスなどいろいろな原因で常に変動しています。 - 簡易睡眠ポリグラフ
- 体重測定
- 血液検査・尿検査
- 心電図
- 心臓超音波検査(心エコー検査)
- 胸部レントゲン検査(X線検査)
- 頸動脈超音波検査
▶当院の循環器科で実施できる主な検査はこちら
高血圧の治療
生活習慣病の最大リスクである高血圧は、その先にある脳卒中・心筋梗塞などの脳心血管疾患や腎機能の低下などを防ぐために、早めに血圧コントロールを始めることが望ましい病気です。
高血圧の治療は、「生活習慣の改善」「薬物療法」を基本とします。当院では患者様と話し合いながら進め、生活習慣の指導も含めて専門的な診療・治療をご提供しております。
高血圧治療の目的および目標値
高血圧治療の目的は、目標値まで血圧を下げて、動脈硬化の進行を抑制して重症化リスクを減らすことです。
高血圧治療ガイドラインでは、治療目標値として以下のように取り決めています。ただし、合併症の有無や個人の体質などによって、目標値は異なります。血圧は下がりすぎても、めまい・ふらつきなどの副作用が現れることがあるため、自覚症状の変化に注意しましょう。
| 年齢 | 診察室血圧 | 家庭血圧 |
|---|---|---|
| 75歳未満 | 130/80mmHg未満 | 125/75mmHg未満 |
| 75歳以上 | 140/90mmHg未満 | 135/85mmHg未満 |
生活習慣の改善
生活習慣を改善することで、降圧効果や動脈硬化性疾患の発症・進展の抑制が期待できます。血圧は適正状態の維持が大切なので、「できることから」「少しずつ」「気長に取り組んで」生活習慣を改善していきましょう。
当院では、「食事・栄養指導」ならびに「運動教室」を開設しています。患者様に合わせて、管理栄養士やインストラクターが無理のない範囲で続けられるよう指導・アドバイスを行いサポートしています。お気軽にご参加ください。
食事療法
- 塩分制限
治療ガイドラインの中で、高血圧の方は1日の塩分摂取量を「6g未満」にすることが強く推奨されています。しかし現在の日本人の平均食塩摂取量は1日あたり10g前後となっており、いきなり厳しい減塩を行うと、かえって体調を崩す場合もあります。少しずつ摂取量を落としていくようにしましょう。 - 野菜や果物、魚(魚油)の積極的摂取
野菜や果物に多く含まれているカリウムには、塩分(ナトリウム)を排出する働きがあるので、降圧効果が期待できます。ただし、肥満の方や糖尿病患者様、慢性腎臓病患者様の場合、果物・カリウム摂取に条件があるので、かかりつけ医にご相談の上、実施しましょう。
また、青魚・エゴマ油・アマニ油などに多く含まれるEPA(エイコサペンタエン酸)やDHA(ドコサヘキサエン酸)などは「n3多価不飽和脂肪酸」と呼ばれ、降圧効果があります。特に魚を中心とした日本食は、高血圧のみならず動脈硬化・脂質異常症など生活習慣病の予防に役立ちおすすめでです。

適正体重の維持
肥満は高血圧発症の危険因子となります。BMI*7値が25.0未満になるよう、体重を管理しましょう。なお日本人肥満者を対象とした研究では、約4kg減量すると収縮期血圧(上の血圧)約4mmHg/拡張期血圧(下の血圧)約3mmHgの血圧低下効果があったと報告されています*8。
特に内臓の周りに脂肪が多く蓄積される「内臓脂肪型肥満(リンゴ型肥満)」の方は、高血圧・脂質異常症・高血糖が多い傾向にあるため、メタボリックシンドロームの診断基準である腹囲(男性85cm以下、女性90cm以下)に注意しましょう。
*7BMI:WHO(世界保健機関)の定めた体格指数のことで、BMI=[体重(kg)]÷[身長(m)2]。25以上を「肥満」とする。
*8(参考)高血圧の治療―生活習慣の改善|HEART’s Selection(高血圧新ガイドラインを読み解く)2015 年 47 巻 4 号 p. 409-414https://www.jstage.jst.go.jp/article/shinzo/47/4/47_409/_pdf/-char/ja
運動療法
運動療法では血管内皮機能(血管の健康状態)の改善が期待でき、降圧効果があります。さらに運動で身体活動量が増加すると、血圧低下だけでなく体重・体脂肪・ウエスト周囲長の減少、インスリン感受性や脂質の改善などにも効果的であることが分かっています。運動の目安は、ややきつい程度の有酸素運動(早足のウォーキング、スロージョギング、ランニング、自転車など)をできれば毎日、30分以上(10分以上を数回に分けて実施でもOK)となっていますが、これまで運動不足だった方では「できるだけ歩く」「階段を使う」「自転車で買い物に行く」のような日常生活の中で身体活動量を増やすことから始めると良いでしょう。
ただし、運動前後には準備・整理運動を行い、持病がある方は医師に運動の可否、適切な運動量などを確認してから始めましょう。
※激しい運動をすると逆に血圧が上昇しやすいので注意が必要です。
節酒
飲酒習慣(特に多量・長時間の飲酒)は血圧上昇に繋がります。飲酒量を80%減らすと、1~2週間のうちに血圧低下を認めることが示されています。毎日飲酒される方は「週に2回の休肝日」を設けましょう。
節酒の目安は1日あたり、おおよそ日本酒1合、ビール中瓶1本、焼酎半合弱、ウィスキー・ブランデーダブル1杯、グラスワイン2杯弱相当であり、女性はその約半分とされます。
禁煙
たばこを1本吸うと、血圧上昇が15分以上続いて、酸化ストレスの増大や血管収縮が起こります。喫煙は動脈硬化の原因であり、がんの危険因子でもあります。
▶禁煙が続かない、たばこをやめようとお考えなら当院の禁煙外来へ
薬物治療
生活習慣の見直しを2~3か月試みても血圧コントロールが難しい、合併症リスクが高い、既に高血圧に伴う脳心血管疾患がある場合などは、お薬で血圧を下げる治療を併用して行います。
血圧を下げるお薬(降圧剤)は、作用から主に4種類に分けられます。患者様の血圧レベル・合併症の有無など総合的に判断して、組み合わせて使用します。なお、最近は複数のお薬が一つになった配合薬も登場しています。
血管を拡げる
- カルシウム拮抗薬
日本で一番多く処方されている降圧剤で、約7割を占めます。
※カルシウム拮抗薬は、グレープフルーツと一緒に飲むと、薬の効果が強く出てしまい、副作用(頭痛、顔のほてり、下肢のむくみなど)が出ることもあります。
血圧を上げる物質を抑える
- アンジオテンシン受容体拮抗薬(ARB)
心臓や腎臓などを保護する作用も期待できるとされます。ACE阻害薬と比べて、副作用の空咳が少ない傾向です。※妊婦さんは服用できません。 - アンジオテンシン変換酵素阻害薬(ACE阻害薬)
心臓や腎臓などを保護する作用も期待できるとされます。副作用として、空咳があります。空咳によって、高齢者の誤嚥性肺炎の予防になる場合があります。※妊婦さんは服用できません。 - アンジオテンシン受容体ネプリライシン阻害薬(ARNI)
心臓や腎臓などを保護する作用も期待できるとされます。2021年に承認された新しい薬剤です。※妊婦さんは服用できません。
血液中の水分量を減らす
- 利尿剤
※糖尿病・痛風がある方では使用に注意が必要です。※中等度以上の腎機能障害がある場合には服用不可です。
心臓から出る血液量を抑える
- β遮断薬
交感神経が活発な若い方、心不全などの心臓病がある方によく処方されます。※気管支喘息・慢性閉塞性肺疾患(COPD)など、病気によっては副作用が出やすいので要注意です。
なお、自己判断でお薬を中止したり、減量したりすることは大変危険です。「服薬が多くて飲むのが大変」など気になる点がある方は、当院までお気軽にご相談ください。
よくあるご質問
Q. 高血圧と指摘されましたが、自覚症状はありません。治療する必要はあるのでしょうか?
A. 高血圧はサイレントキラーと呼ばれる病気で、発症しただけでは自覚症状がないので、知らないうちに進行しています。高血圧が慢性化すると全身の様々な臓器・器官に少しずつダメージを引き起こしていくため、何らかの症状が現れる頃には、既に別の病気を併発している可能性があります。
更に命に関わる重篤な病気を誘発するリスクが高まるため、高血圧は何か症状が出る前から治療を開始することが重要です。
自覚症状が現れる前に、まずは現在の心臓や血管の状態を客観的に把握することが将来の健康を守る第一歩です。 特に、高血圧がもたらす「動脈硬化」の進み具合を具体的な数値で確認できるのが「血圧脈波(ABI)検査」です。以下のページでは、この検査で何がわかるのかを詳しく解説しています。
Q. 塩分とは栄養成分表示の「ナトリウム」のこと?
A. 市販の食品では栄養成分表示が記載されていますが、塩分は「ナトリウム」として記載されていることが多くみられます。(食塩相当量が併記されている場合もあります)
皆さん「塩分=ナトリウム」だと思っていませんか?
実は塩分(食塩)とは、ナトリウムと塩素が結合した「塩化ナトリウム」であり、塩分とナトリウムは完全に同じものではありません。そのため、「塩分1g=ナトリウム約0.4g」の関係でナトリウム2gは塩分に換算すると、なんと5gにもなってしまいますのでご注意ください。
Q.減塩のコツを教えてください。
減塩のポイントは次の通りです。
- 減塩調味料の使用
- だしを効かせる
- しそ・香辛料(ショウガ・胡椒など)・柑橘類(レモンなど)を使って味にメリハリをつける
- 醤油やソースなどはかけずに「つけて」使う
- 麺類の汁は残す
Q. 血圧管理で、日常生活において気を付けることはありますか?
- 寒さ
寒さで血管は収縮します。そのため、冬は夏と比べて血圧が高くなりやすいです。高血圧患者様は、特に冬のトイレ、浴室、脱衣所、外から帰ってきたときなど室内外の温度差がある場所には注意しましょう。 - ストレス
社会的・精神的ストレスは高血圧の発症リスクを2倍以上高くすると報告されています。ストレスコントロールも血圧調整に大事です。 - 睡眠
睡眠障害があると、血圧上昇だけでなく脳心血管病の発症リスクも高めるとされています。睡眠障害の改善は降圧に有用と考えられています。 - 入浴
熱すぎるお風呂は避けましょう。室温20℃以上、湯温40℃以下であれば、血圧はほとんど上がらないとされており、38℃~42℃の湯温で5~10分くらいの入浴がおすすめです。
昨今「サ活」と呼ばれサウナがブームとなっていますが、急な寒暖差は心臓・血管に負担をかけます。高血圧の方は、サウナや冷水浴は避けるのが無難です。 - 便秘
排便時にいきむことでも、血圧が上昇します。
Q, 家庭血圧を測るときのポイントを教えてください。
ご自宅での血圧測定では、以下のポイントを意識して測定すると良いでしょう。
- 適温の室内で少し安静にしてから計測する
深呼吸や安静にしてから計測しましょう。 - 朝と夜の2回計測して、1度に2回ずつ測り平均値を記録する
朝は起床後1時間以内で排尿してから薬の服用や朝食前に計測して、夜は就寝前の落ち着いている時に測ると良いでしょう。また、なるべく1度の計測で2回ずつ計測して、2回の平均値を記録することをおすすめします。 - 椅子に座って、なるべく上腕で計測するようにする
手首や指で計測する血圧計は手軽に使用できますが、正しく測るにはコツが必要です。解剖学的特性から動脈の圧迫が保証されない場合があります。上腕で測るときは、腕帯を心臓の高さに合わせることがポイントです。







